FRATTURE METATARSALI
Il quinto metatarso è l’osso più lungo della parte esterna del piede. La frattura del quinto metatarso del piede può essere di due tipi:
frattura da avulsione: una porzione di osso viene strappata via da un tendine o da un legamento; solitamente si manifesta in seguito a una distorsione della caviglia, dopo una ricaduta da un salto o dopo un infortunio improvviso (incidenti motociclistici e automobilistici);
frattura da stress: colpisce soprattutto gli anziani e gli sportivi all’inizio della stagione sportiva; è dovuta a un utilizzo eccessivo o ripetitivo dell’osso metatarsale.
La frattura del metatarso si presenta con dolore acuto nella parte esterna del piede, rigidità, gonfiore, formazione di ematomi, difficoltà di deambulazione.
Per la diagnosi corretta è indispensabile effettuare una radiografia del piede.
Nel caso della frattura del metatarso è possibile optare per un trattamento non chirurgico oppure per un intervento chirurgico.
Il trattamento non chirurgico è previsto quando la frattura è localizzata fra l’unione della parte extra-articolare e intra-articolare della protuberanza del quinto metatarso; oppure presso l’articolazione prossimale del quinto metatarso.
Di solito è necessaria l’immobilizzazione dell’articolazione con un gesso per almeno 30 giorni, dopo i quali si apprezza frequentemente una notevole ipotrofia dei muscoli della gamba.
Il trattamento chirurgico invece prevede un innesto osseo o l’inserimento di una vite intramidollare (osteosintesi) ed è consigliato a tutti gli sportivi e nel caso in cui la frattura si manifesta presso l’articolazione distale del quinto metatarso oppure nella parte centrale del quinto metatarso.
Il periodo riabilitativo in seguito alla frattura metatarsale inizia con un carico sfiorante e progressivo sino all’abbandono completo delle stampelle.
È indispensabile recuperare articolarità, fluidità e propriocezione. Viene impostato un programma di rinforzo muscolare di tutto l’arto inferiore, fino alla riabilitazione sul campo sport specifica.
Nel caso di osteosintesi, il percorso riabilitativo non cambia nella sostanza. Sarà anzi possibile ipotizzare una riduzione dei tempi riabilitativi nella concessione del carico.
ROTTURA DEL TENDINE D'ACHILLE
L’incidenza complessiva è aumentata negli ultimi decenni ed è possibile individuare una distribuzione bimodale di tali rotture, associata all’età, con un picco osservato nei soggetti di sesso maschile di età compresa tra i 30 e i 40 anni e un secondo picco nei soggetti di età superiore ai 60 anni. L’aumento dell’incidenza è probabilmente associato alla crescente partecipazione dei soggetti di mezza età alle attività sportive e ad uno stile di vita sempre più attivo. In generale, le attività sportive (atletica, basket, pallavolo, calcio, tennis) sono principalmente collegate a lesioni nei soggetti più giovani, mentre le attività della vita quotidiana sono la causa predominante nelle popolazioni più anziane.
I soggetti di sesso maschile sono colpiti maggiormente nelle rotture del tendine d’Achille rispetto alle donne, probabilmente a causa di una loro maggiore partecipazione alle attività sportive.
La rottura del tendine d’Achille può avere origine da diverse cause:
Negli atleti la rottura può avvenire mentre il soggetto, durante i blocchi di partenza nell’atletica o durante un cambio di direzione improvviso, si trova con l’anca e il ginocchio della gamba posteriore esteso e l’avampiede che spinge per dare potenza. Questo è molto comune negli sport che richiedono spinta, salti, partenze o cambi di direzione. Inoltre, alcuni fattori come un aumento dell’intensità dell’allenamento, una aumento della frequenza o cambi delle superfici di gioco, microtraumi frequenti e ripetitivi senza lasciar tempo necessario al tendine di recuperare, possono contribuire alla genesi di tale lesione.
Nei soggetti anziani, a causa della già presente degenerazione del tendine, la rottura può avvenire senza alcun carico eccessivo, anche durante lo svolgimento di attività quotidiane.
In questo caso la lesione è tipicamente una conseguenza di una progressione degenerativa del tendine, che porta ad una riduzione della resistenza alla trazione e di conseguenza ad un indebolimento dell’unità muscolo-tendinea.
Si può verificare durante una contrazione eccentrica del tendine quando la caviglia si piega improvvisamente da una posizione di flessione plantare a una di flessione dorsale, come accade ad esempio quando il soggetto cade con il piede in una buca.
Possono essere identificate quattro tipologie di tale lesione in base alla sua gravità:
Tipo 1: rotture parziali ≤50%
Tipo 2: rottura completa con gap tendineo ≤3 cm
Tipo 3: rottura completa con gap tendineo da 3 a 6 centimetri
Tipo 4: rottura completa con gap >6 centimetri
Il trattamento della rottura del tendine d’Achille può essere di tipo conservativo o di tipo chirurgico. La tipologia più opportuna è decisa dal chirurgo sulla base delle caratteristiche individuali del paziente (come l’età, il livello di attività, le condizioni generali di salute) e della lesione.
L’intervento chirurgico può essere di diverse tipologie (chirurgia mini-invasiva, riparazione percutanea, chirurgia aperta) e viene scelto dal chirurgo in base a diversi fattori.
È utile specificare che un ritardo nella diagnosi e soprattutto nel trattamento, sia conservativo che chirurgico, può avere effetti dannosi sui risultati finali.
L’immobilizzazione post Chirurgica avrà una duraturo variabile 4-8 settimane.
Nella prima Fase verranno utilizzate Terapie Fisiche strumentali come CrioUltrasuoni e Laserterapia ad alta potenza.
Mobilizzazioni passive
Nelle prime 3 settimane si andranno ad aggiungere gradualmente altri esercizi:
– Flesso-estensione delle dita da posizione supina
– Mobilizzazioni passive – attive assistite
– Flesso-estensione attiva del ginocchio
– Estensione attiva dell’anca da posizione prona Rimane, ovviamente, fondamentale il parere del medico ortopedico per carico/restrizioni.
– Gli esercizi sopra elencati proseguiranno, aumentando gradualmente di intensità, fino alla 6a settimana.
Dalla 6a alla 12a settimana si andranno poi ad aggiungere:
– Esercizi contro resistenza, ad esempio con l’ausilio di bande elastiche
– Rotazioni delle caviglie
– Stazione eretta: mantenere la posizione sulle punte e sui talloni
– Stretching del tricipite surale: portare un piede in appoggio in avanti e flettere il ginocchio.
– Mantenere il piede arretrato completamente adeso a terra e il ginocchio esteso
– Squat (inizialmente con appoggio)
– Affondi (inizialmente con appoggio)
La Rieducazione Propriocettiva ha un ruolo fondamentale nel trattamento delle lesioni del tendine d’Achille. (Kaya et al. 2012) ha, infatti, evidenziato un deficit propriocettivo a livello della caviglia nei pazienti con esito di ricostruzione di tendine calcaneare, anche dopo un anno dall’intervento. Questo studio suggerisce che il recupero della propriocezione per questa lesione può richiedere molto tempo, e pertanto sarà fondamentale iniziare il programma di training neuromuscolare, con esercizi di equilibrio e di propriocezione, quanto prima.
Dopo 3 mesi: Jogging, running, salti ed esercizi con contrazioni pliometriche Esercizi sport-specifici per il recupero del gesto atletico e ritorno allo sport.
FRATTURA DEL CALCAGNO
Spesso viene riferito un grave trauma (incidente automobilistico, caduta da sci) che ha comportato subito un notevole gonfiore al ginocchio. Il quadro clinico è sovrapponibile a quello di una lesione di LCA ma solitamente non c’è instabilità.
Il quadro clinico della frattura del piatto tibiale è solitamente caratterizzato da dolore, gonfiore e limitazioni dell’articolarità.
La prima radiografia potrebbe essere anche negativa per cui con sospetto clinico potrebbe essere necessaria anche una TAC o RMN.
Se non ci sono indicazioni per il trattamento chirurgico, si dovrà rispettare un periodo più o meno lungo di immobilizzazione con tutore ad arto esteso (4-6 settimane) seguito da un percorso riabilitativo di almeno tre mesi.
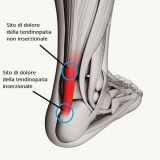
FASCITE PLANTARE E SPERONE CALCANEARE
Durante la fase di appoggio nel passo e nella corsa la fascia plantare viene stirata in modo significativo e il punto maggiormente sollecitato è la sua inserzione sul calcagno. Qui può prodursi nel tempo una calcificazione allungata che segue il decorso della fascia e che radiologicamente produce il tipico sperone calcaneare. La presenza dello sperone non è però necessariamente legata alla sintomatologia: ci sono speroni non dolorosi (riscontrati per caso in una radiografia del piede eseguita per altri motivi) e fasciti plantari molto dolorose ma che radiologicamente non hanno prodotto nessun sperone.
La fascite plantare è una patologia molto comune tra gli sportivi che praticano corsa, ballo,
tennis, basket e magari hanno sbagliato la progressione dei carichi di lavoro durante l’allenamento.
Si presenta spesso anche tra gli anziani che sono passati da scarpe con un rialzo a scarpe basse, tra chi per lavoro è costretto ad usare scarpe antiinfortunistica, nei pazienti in sovrappeso e tra coloro che hanno un’alterazione anatomica a livello dell’arco plantare (piede cavo rigido, piede piatto).
In linea di massima questa patologia tende a cronicizzare perché viene spesso trascurata dai pazienti per molti mesi e questo contribuisce a rallentare la guarigione.
La sintomatologia della fascite plantare è caratterizzata da dolore acuto al mattino e nei movimenti a freddo; il dolore tende a migliorare dopo i primi passi e a riacutizzarsi durante la giornata. Può essere presente un gonfiore circoscritto alla zona dolente. Non di rado i muscoli del polpaccio presentano un deficit di forza e di estensibilità.
La Fisioterapia rappresenta il trattamento maggiormente indicato con l’obiettivo di gestire il dolore, la rigidità muscolare ed articolare.
Le terapie Fisiche utilizzate sono La Laserterapia ad alta potenza, Gli Ultrasuoni, il Sistema Super Induttivo e le Onde D’urto.
In una seconda fase verranno proposti esercizi di allungamento muscolare e Rieducazione Propriocettiva per eliminare i deficit posturali e di deambulazione che possono contribuire alla sintomatologia dolorosa.
MALATTIA DI SEVER O MORBO DI SEVER-BLANKE-HAGLUND
Si riscontra, generalmente, nei ragazzi che praticano sport che richiedono corsa e salti ripetitivi, come basket, calcio, atletica e ginnastica.
Sebbene originariamente il dolore era attribuito ad un’infiammazione nell’apofisi, oggi si ritiene che questa sia una problematica causata da microtraumi ripetitivi derivanti dalla trazione del tendine di Achille sull’apofisi non consolidata.
Questa è una condizione autolimitante, che tende a risolversi spontaneamente una volta concluso il processo di crescita. I sintomi della malattia di Sever possono interferire con la partecipazione sportiva per diversi mesi ed influiscono negativamente sulla qualità di vita del bambino. Gli atleti adolescenti che presentano tale patologia, possono avere maggiori probabilità di sviluppare il morbo di Osgood-Schlatter, una sindrome che coinvolge il ginocchio, causando dolore e limitazione nelle attività.
Possono essere identificati alcuni fattori di rischio che, se presenti, potrebbero aumentare le possibilità di sviluppare tale problematica. Tra questi è possibile distinguere:
– Eccessiva o aumentata attività sportiva (in particolare sport che richiedono corsa e salti ripetitivi)
– Sport ad alto impatto (atletica, calcio, ginnastica, tennis)
– Limitata dorsiflessione della caviglia
– Calzature improprie o logore
– Corsa su superfici dure
– Allenamento non adeguato
– Tensione del tendine d’Achille
– Anomalie biomeccaniche del piede
– Obesità
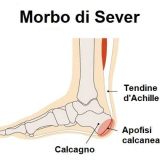
Il morbo di Sever è una patologia autolimitante, con miglioramento spontaneo entro 6-12 mesi e risoluzione completa con la “chiusura” apofisaria.
Un programma di stretching, mobilizzazioni, esercizio terapeutico, training neuromuscolare che ponga l’attenzione sull’arto inferiore e l’applicazione di taping, può aiutare nella gestione della malattia di Sever.
Se necessario potranno essere utilizzare delle Terapie Fisiche strumentali come Theal Therapy e Ultrasuoni e/o CrioUltrasuoni.
Un’immobilizzazione breve (da 2 a 3 settimane) con un tutore può essere necessaria per i sintomi più gravi che non rispondono ad altri trattamenti.
NEUROMA DI MORTON
La compressione del nervo tra le teste metatarsali è determinata dai microtraumi che si verificano durante la deambulazione e dall’utilizzo di scarpe troppo strette.
La sintomatologia legata al neuroma di Morton è rappresentata da dolore a comparsa improvvisa, spesso paragonata ad una scossa elettrica. Spesso coesistono parestesie sulle due dita interessate.
La diagnosi è essenzialmente clinica ma la conferma può avvenire attraverso un’ecografia o una risonanza magnetica (RMN).
Il trattamento del neuroma di Morton è inizialmente conservativo con l’utilizzo di Terapie Fisiche strumentali come la Theal Therapy ed il Sistema Super Induttivo.
Nei casi refrattari si deve ricorrere all’intervento chirurgico che consiste nell’asportazione del neuroma.
DISTORSIONE DI CAVIGLIA
Nonostante l’alta prevalenza e la “gravità” dei sintomi iniziali che limitano lo stile di vita, le distorsioni della caviglia sono spesso considerate erroneamente lesioni benigne che si risolvono rapidamente con un trattamento conservativo.
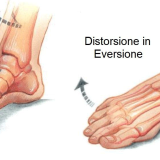
È possibile distinguere diversi gradi di distorsione di caviglia sulla base della gravità della lesione, con specifiche presentazione di dolore e disabilità.
Grado I
– leggera distorsione, risultata dall’allungamento dei legamenti senza lesione macroscopica
– piccolo gonfiore
– nessuna instabilità meccanica all’esame clinico
– nessuna perdita di funzione o movimento
Grado II
– distorsione moderata
– lesione macroscopica parziale dei legamenti
– moderato gonfiore, ecchimosi e debolezza
– instabilità da lieve a moderata
– limitazione di movimento
– dolore moderato al carico e durante la deambulazione
Grado III
– grave distorsione
– rottura completa dei legamenti
– forte gonfiore, ecchimosi ed elevato dolore
– significativa instabilità meccanica
– significativa perdita di funzionalità e movimento
– incapacità di caricare l’arto
Il trattamento per la distorsione di caviglia comprende diverse modalità di intervento applicate in diversi momenti del processo di guarigione. In fase acuta risulta opportuno mettere in atto il protocollo POLICE (protection, optimal loading, ice, compression, elevation), il quale è considerato l’evoluzione del protocollo PRICE (protection, rest, ice, compression, elevation).
Quindi è necessario:
– Utilizzare un supporto esterno (tutore bi valva)
– Aumentare progressivamente il carico sull’arto colpito con utilizzo di stampelle
– Apporre del ghiaccio per 10-15 minuti anche 5-6 volte al giorno con un minimo di un’ora di riposo
La compressione può essere ottenuta con un bendaggio o Gambaletto Elasto compressivo per promuovere un riassorbimento dell’edema extra-articolare, migliorando la mobilità L’innalzamento dell’arto sopra il livello del cuore migliorerà il ritorno venoso.
– La Fisioterapia è necessaria al fine di controllare ed eliminare il dolore, ridurre lo spasmo muscolare e l’edema e recuperare l’articolarità e la forza muscolare.Verranno utilizzate diverse tecniche.
– La Terapia Manuale per il recupero articolare e la modulazione del dolore
– L’Esercizio Terapeutico, il quale può ridurre significativamente le probabilità di recidiva della distorsione della caviglia. L’efficacia sarà maggiore se l’esercizio verrà somministrato in misura elevata
– Il Training neuromuscolare al fine di recuperare la reattività neuromuscolare e prevenire le recidive
– Le Terapie fisiche (CrioUltrasuoni, Laser ad alta potenza, Sistema Super Induttivo).
– L’ultima fase del programma terapeutico prevede la rieducazione sul campo sportivo con andature specifiche dello sport di provenienza, corsa in curva, percorsi, balzi e fondamentali specifici e un programma di prevenzione delle recidive.
SINDROME DEL TUNNEL TARSALE
Questa condizione è paragonabile, anche se con frequenza molto minore, alla sindrome del Tunnel carpale che però si manifesta a livello del polso-mano.
La sindrome del Tunnel Tarsale è molto frequente e spesso difficilmente diagnosticata a causa della sintomatologia simile ad altre problematiche più comuni come la fascite plantare o la spina calcaneare.
Colpisce maggiormente le donne rispetto agli uomini e può presentarsi a tutte le età.
La causa principale della Sindrome del Tunnel Tarsale è attribuibile alla compressione del nervo Tibiale posteriore, struttura vulnerabile contenuta all’interno dello stretto tunnel tarsale.
Esiste un’associazione abbastanza forte tra questa sindrome e i traumi alla caviglia, infatti circa il 43% dei pazienti con sindrome del tunnel tarsale ha avuto in passato una storia di distorsioni, fratture o altri traumi. Oltre al trauma, esistono altri fattori predisponenti come: cicatrici post-chirurgiche, calzature strette, tendinopatia, gonfiore ai piedi, o la presenza di masse all’interno del tunnel tarsale come cisti o osteofiti. Esiste inoltre una maggior predisposizione nelle persone affette da patologie sistemiche come: Diabete Mellito, Ipotiroidismo e Gotta.
La cura per la sindrome del tunnel tarsale può essere conservativa o chirurgica.
La gestione conservativa della sindrome del tunnel tarsale ha come obiettivi: la riduzione del dolore, dell’infiammazione e dello stress dei tessuti del canale tarsale.
Tra i rimedi per la riduzione del sintomo troviamo:
– Applicazioni di ghiaccio locale;
– Farmaci analgesici orali
– Fisioterapia, che insieme al farmaco, sembra essere l’approccio terapeutico migliore, includendo:
– Terapie fisiche come Ultrasuoni e Laserterapia Ad Alta Potenza;
– Esercizi di Neurodinamica utili per recuperare la mobilità del nervo;
– Rinforzo del muscolo tibiale posteriore per sostenere la volta plantare;
– Taping Kinesiologico per evitare cedimento dell’arco plantare.
La gestione chirurgica è consigliata solo in caso di fallimento del trattamento conservativo oppure nel caso in cui la causa dell’intrappolamento sia data da un corpo estraneo nel tunnel tarsale.
L’intervento per la sindrome del tunnel tarsale consiste nel release del retinacolo dei flessori.
In questo caso, il successo dell’intervento varia dal 44% al 96%.